Уход после пересадка кожи

Пересадка кожи после ожога и других повреждений кожного покрова имеет определенные показания и противопоказания, определяющие то, какому пациенту она может быть выполнена. Перед проведением пластики больного осматривает врач, определяет подходящий тип пересадки, объем вмешательства и назначает вспомогательную лечение.

Общая информация
Дерматопластика — это хирургическое вмешательство, в процессе которого больному проводят замену кожного материала на его собственные или донорские ткани. Чаще вмешательство применяют при лечении ожогов и обширных ран.
Существует несколько основных видов кожной пластики, основными из которых является свободная и несвободная пересадка. Методики отличаются друг от другом техникой выполнения, а также показаниями к своему проведению.
Вмешательства выполняются больным любого возраста. Материал для пересадки получают из трех источников:
- кожа человека, в том числе самого пациента;
- дермальный покров животных, после его предварительной подготовки;
- искусственные материалы, сочетающие в себе биологические полимеры и клеточные элементы.
Тип материала выбирают в зависимости от клинических показаний и доступности методов. Наиболее часто дерматопластика ран основывается на свободной пересадке кожи.
Основные показания и противопоказания
К показаниям для пересадки относят следующие состояния:
- ожоговые и другие термические повреждения кожного покрова;
- травматические раны;
- дефекты после хирургического удаления рубцовых образований, опухолей и пр.;
- диабетическая стопа, сопровождающаяся язвенными дефектами, плохо поддающимися лечению консервативными методами;
- операции по поводу лечения пороков развития рук и ног, а также слоновости.
Кожная пластика — «золотой стандарт» лечения ожоговых повреждений. Своевременная пересадка кожного покрова или использование искусственного раневого покрытия позволяет предупредить инфицирование раны, потерю плазмы, а также улучшить долгосрочные результаты терапии.
Хирургические вмешательства противопоказаны в случаях наличия у больного декомпенсации соматических болезней, повышения температуры тела или инфицирования раны. Операцию откладывают до устранения указанных состояний.
Классификация вмешательств
В клинической практике используют несколько видов классификаций проводимых операций. Основной из них является выделение типов пересадки в зависимости от материала:
- Аутодермопластика, т. е. использование тканей самого больного. Проводят у пациентов, имеющих дефекты кожи до 35-50% от общей площади тела. Со здорового участка спины или ноги с помощью дерматома срезают тонкий слой кожного покрова, который и используют для закрытия раны.
- Аллодермопластика основывается на применении донорских материалов другого человека, животного или синтетического происхождения. Операция может проводится пациентам, имеющим повреждения кожи более 50% или при наличии противопоказаний к аутодермопластике.
- Применение клеточных продуктов, состоящих из биологических материалов и клеток самого больного. Выполняется в небольшом количестве лечебных заведений, имеющих крупные научные подразделения.
По срокам проведения выделяют первичную и вторичную пересадку кожи. В первом случае трансплантацию осуществляют при госпитализации больного, не дожидаясь начала регенеративных процессов в дерме. Вторичная пластика проводится через 5-7 дней лечения, когда в ране начинается формироваться грануляционная ткань, представленная незрелыми соединительнотканными структурами.

Искусственная кожа
В хирургии выделяют два типа дерматопластики: свободную и несвободную.
- При свободной, кожный лоскут полностью переносят с донорского места на рану.
- При несвободной — участок кожи имеет питающую ножку, позволяющую улучшить лечебный эффект.
В зависимости от техники проведения хирургического вмешательства и формы донорского фрагмента врачи различают несколько десятков операций.
Подготовка пациента
Улучшить эффективность лечения возможно с помощью правильной подготовки больного и кожного дефекта. Пациента обследуют на предмет сопутствующих заболеваний внутренних органов, а также инфекционных очагов. Перед проведением оперативного вмешательства необходимо устранить острые инфекционные процессы и декомпенсированные болезни сердца, сердечно-сосудистой и других систем.
Раневой дефект на коже очищают от поврежденных и разрушенных тканей. Хирурги тщательно удаляют нежизнеспособные тканевые элементы. Это снижает риск отторжения трансплантатов и улучшает прогноз на выздоровление. Иссечение некротизированной ткани осуществляют хирургическим методом.
В процессе подготовки к свободной или несвободной кожной пластике назначают общеукрепляющее лечение: физиотерапевтические процедуры, применение витаминов и др. Используют антибактериальную терапию для профилактики раневой инфекции и гнойных осложнений. Предпочтение отдают антибиотикам широкого спектра действия из группы пенициллинов, цефалоспоринов и т. д.
Проведение операции
Выбор метода хирургические вмешательства для лечения кожных повреждений осуществляет лечащий врач после обследования пациента.
Свободная пластика
Может проводится полнослойным или расщепленным кожным лоскутом. К преимуществам относят хороший косметический эффект, в связи с чем операцию проводят на лице и открытых участках тела. Также полнослойные лоскуты пересаживают на кожу в области крупных суставов или большой механической нагрузки.
Говоря о том, как делают пересадку кожи свободным методом, врачи упоминают пластику по Джанелидзе. При данной процедуре у пациента со здорового участка тела (наружная поверхность бедра, спина) срезают фрагменты кожи до 0,5 см в глубину. Отделив их от подкожной клетчатки, производят разрезы до 1 см в длину в шахматном порядке. Это позволяет использовать небольшие по площади донорские лоскуты для закрытия больших кожных дефектов. Фиксацию трансплантатов проводят с помощью временных швов.
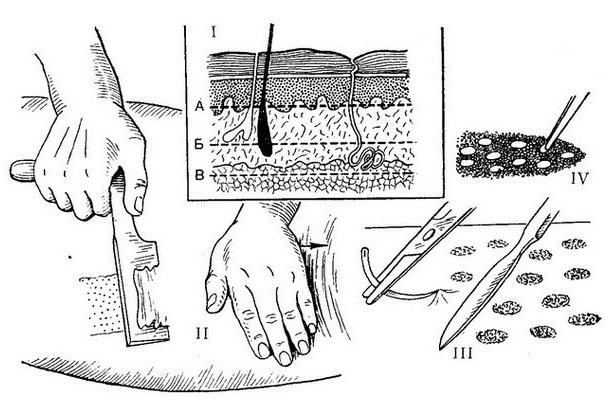
Методы свободной пересадки кожи: I — схема показывает толщину срезов кожи (А — тонкий срез; Б — срез средней толщины или расщепленный; В — срез во всю толщу); II — взятие лоскута по Тиршу; III и IV — пластика кожи по Янович-Чайнскому
Если от момента скальпирующей травмы прошло 3-8 часов, кожный лоскут может быть помещен на место дефекта. Его очищают от попавшей грязи, а со стороны эпидермиса обрабатывают йодом. Хирург фиксирует края лоскута хирургическими швами. Этот метод получил название кожной пластики по Красовитову.
Помимо указанных видов операций с применением полнослойного лоскута, возможна его трансплантация с ампутированных частей тела или с одновременной пластикой донорского ложа.
Пластика расщепленным кожным лоскутом проводится по Тиршу. Операция начинается с того, что участок кожных тканей берут с помощью дерматома, бритвы или ножа Гамби. При этом лоскут состоит не из цельной кожи, а из эпидермиса с тонким слоем дермы. Для увеличения площади полученного трансплантата в нем делают отверстия через каждые 2-3 см. Донорское место после пересадки обрабатывают дезинфицирующим раствором и покрывают покрытием на основе биологических полимеров, например, коллагена.
Несвободная пластика
Выделяют два варианта: местными тканями или участками кожи, расположенными на удалении от первичной раны. В первую группу входит несколько десятков типов операций, отличающихся друг от друга техникой взятия донорского кожного покрова. Второй вариант подразумевает создание лоскутов на питающей ножке, которые предотвращают некроз и отторжение участка трансплантата. Несвободный вариант пластики имеет ряд преимуществ — высокий уровень приживления донорского материала и возможность выполнения пациентам различных возрастных групп. К недостаткам относят длительность госпитализации больного и невозможность проведения операции при обширных дефектах кожи.
Кожная пластика местными тканями включает в себя следующие варианты оперативных вмешательств:
- При частичном отторжении участка трансплантата в результате травматического воздействия, хирург возвращает его на место и пришивает временными швами.
- К операциям с перемещением кожного лоскута относят вмешательства по Шимановскому, по Лимбергу и индийскую пластику при вращении лоскута. Эти варианты применяются при кожных дефектах небольших размеров.
В отдельную группу хирурги выделяют методы с перемещением лоскута. Классический пример операции — пересадка кожи по Филатову. В этом случае фрагмент ткани со здорового участка тела частично отделяется при сохранении питающей сосудистой ножки. Врач переносит его на очищенную от некротизированных тканей рану и пришивает. К методам с перемещением лоскута относят итальянский способ, применяемый для пластики носа. Откуда берут кожу в этом случае? Дермальный фрагмент с ножкой отделяют на плече. Аналогичной процедурой является перекрестная кожная пластика, используемая для лечения ожогов на кистях.
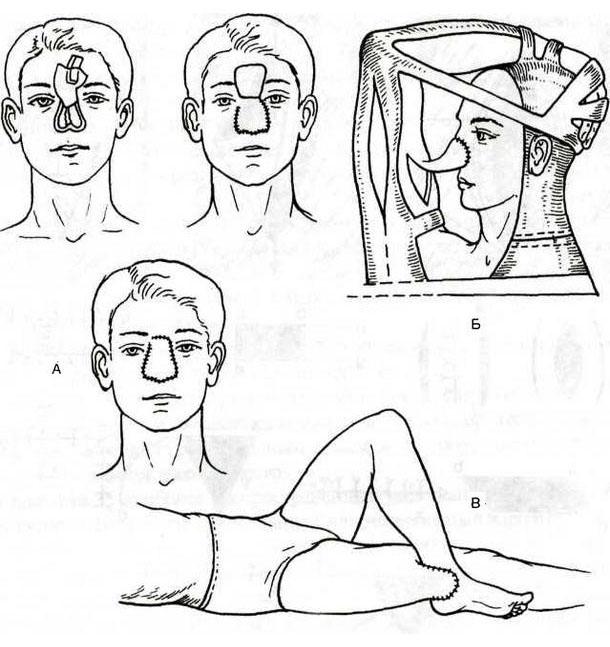
Пластика кожным лоскутом на ножке индийским (А) и итальянским (Б, В) методами
Комбинированные методы основываются на использовании свободного и несвободного способа. Их проводят при сложных дефектах кожи: термических ожогах различной глубины, химических ожогах и др.
Реабилитационный период
Процессы регенерации кожи после пересадки зависят от качества проводимой реабилитации. Специалисты отмечают, что восстановление дермы и эпидермиса проходит 3 последовательных этапа:
- Адаптивные изменения в пересаженной ткани. Фрагменты, полностью или частично лишенные кровоснабжения, адаптируются к новым условиям и начинают контактировать с раневым дефектом. Этот этап продолжается 2-3 дня.
- Период регенерации. Продолжается до 3 месяцев. Пересаженные ткани полностью адаптированы и начинают заменяться на новые. Клетки активно размножаются и синтезируют белки соединительной ткани.
- Этап стабилизации характеризуется восстановлением нормальной структуры кожного покрова. Он приобретает физиологическую пигментацию и эластичность. В течение 6-18 месяцев участки с пересаженной кожей не отличить от соседних.
Сколько прирастает кожа после дермопластики?
Врачи отмечают срок в 7-10 дней. В этот период больному требуется специальный уход. Раневую повязку необходимо менять каждый день после стихания острого воспалительного процесса. Процедуру производит медицинская сестра или хирург в условиях стерильной перевязочной. Для ускорения приживления и профилактики осложнений используют ряд лекарственных препаратов:
- антибактериальные средства (Амоксициллин, Азитромицин, Цефепим и др.) уменьшают риск развития бактериальной инфекции в ране и снижают вероятность отторжения в раннем послеоперационном периоде;
- антиоксиданты (Токоферол, Дигидрокверцетин и пр.) улучшают состояние клеток в области раневого дефекта и ускоряют их регенерацию.
Любые медикаментозные препараты назначает только лечащий врач. Лекарственные средства имеют определенные показания и противопоказания к своему использованию, что необходимо учитывать в процессе лечения. Вне острого процесса и при отсутствии повышенной температуры тела, специалисты назначают физиотерапию. Местное воздействие электрическим током, магнитным полем и ультразвуком улучшает процессы восстановления.
Приживление донорской ткани
Сколько времени заживает кожный покров?
В среднем, на приживление пересаженного лоскута необходимо 1-2 недели. У некоторых пациентов с сопутствующими болезнями (при буллезном дерматите, сахарном диабете и др.) процесс приживления затягивается до нескольких месяцев.
В первую неделю после проведения операции с перемещением кожного лоскута перевязки не проводят. Это время необходимо для адаптации пересаженной ткани и начала процессов регенерации. Обработку раны при перевязках начинают с 7-10 дня при наличии показаний. Скопление экссудата является показанием к полной смене повязки. Если же экссудата и лихорадки нет, то проводят частичную перевязку с заменой верхних бинтов.
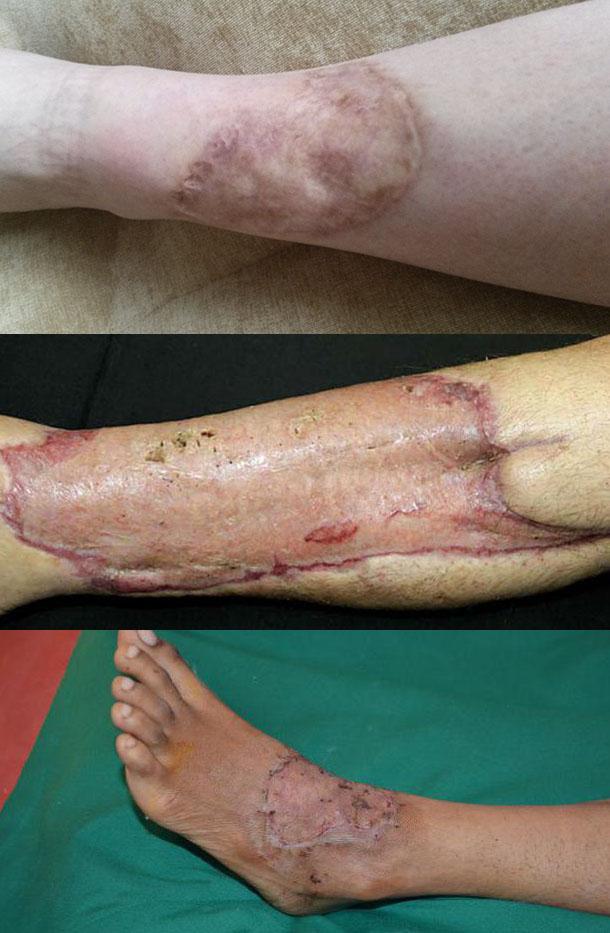
Прижившая кожа после пересадки
Через 12-14 дней от момента пересадки трансплантата он полностью срастается с кожным покровом.
Как выглядит кожа после пересадки?
Она имеет бледный оттенок и отличается от здоровых участков. В течение нескольких месяцев кожный покров приобретает нормальный цвет.
Повторная обработка раны проводится при наличии гноя. Гнойное отделяемое механически отодвигает трансплантат и создает неблагоприятные условия для процессов регенерации. Промывание раневого дефекта растворами антисептиков позволяет предупредить указанные осложнения.
Необходимый уход
При лечении обширных ран и небольших дефектов, для улучшения восстановления кожного покрова, пациенту следует придерживаться врачебных рекомендаций:
- регулярно приходить на перевязки и посещать врача для осмотра области пересадки трансплантата;
- исключить негативное термическое и механическое воздействие на раневой дефект, а также донорское ложе при аутотрансплантации;
- область раны не должна намокать (при проведении гигиенических процедур, место трансплантации закрывают водонепромокаемыми материалами);
- нельзя снимать повязку и самостоятельно использовать лекарственные средства;
- пациент должен пить большое количество жидкости, для взрослого человека — 2-2,5 л воды;
- питание обогащают продуктами с высоким содержанием белков, витаминами и микроэлементами, исключают жирные, острые, соленые и копченые блюда;
- отказ от вредных привычек — табакокурения и употребления спиртных напитков.
После того, как повязка снята, назначают дополнительные медицинские процедуры:
- прием обезболивающих препаратов из группы простых анальгетиков (Анальгин, Баралгин) или нестероидных противовоспалительных средств (Кеторол, Нимесулид и др.);
- использование мазей, устраняющих зуд на основе антигистаминных средств или глюкокортикоидов;
- область с пересаженным трансплантатом обрабатывают увлажняющими мазями и гелями.
Пациент находится под медицинским наблюдением весь период регенерации и стабилизации.
Возможные осложнения

Основное осложнение дерматопластики — отторжение кожного лоскута. Это возможно даже в тех случаях, когда донором был сам пациент. К основным причинам отторжения относят развитие гнойных изменений и массивного некроза. Лечение осложнения основано на удалении всех некротизированных тканей и повторной пересадки. При частичной гибели трансплантата возможно удаление его участков.
Помимо отторжения донорской ткани, возможны следующие негативные последствия вмешательства:
- кровотечения из раневого дефекта;
- в области соединения донорской и здоровой кожи возможен избыточный рост соединительной ткани и образование рубцов;
- ненадлежащая подготовка больного к операции и несоблюдении техники ее выполнения приводит к вторичному инфицированию раневого дефекта;
- септические осложнения, возникающие на фоне бактериального очага;
- дистрофические и язвенные дефекты трансплантата, возникающие из-за нарушения его трофики (подобные явления часто отмечаются в участках с высокой механической нагрузкой, например, в области суставов и др.);
- нарушения чувствительности.
При появлении неприятных ощущений в области пересадки, повышении температуры тела и возникновении рвоты, следует обратиться к лечащему врачу.
Источник
Пересадка кожного покрова производится в хирургической отрасли несколько лет. Процедуру выполняют с пересадкой почти всей поверхности кожного покрова, позволяя не только устранить недостатки, но и изменить внешний вид. Манипуляция по пересадке поврежденного участка новой тканью носит название дермопластика.
Пересадка кожи после ожога
В результате действия высокого температурного режима либо химического действия, происходит значительное повреждение кожного покрова.
Существуют 3 разновидности пересадки кожного лоскута:
- аутодермопластика;
- аллодермопластика;
- дермопластика с применением клеточных структур.
Выбор процедуры зависит от объема поражения и ожоговой локализации участка поражения.
- Аутодермопластика выполняется при ожоговом поражении в пределах 30-40% тела. Процедура выполняется с пересадкой кожного лоскута из одной зоны в другую. Кожный лоскут представляет собственную человеческую ткань. Обычно применяют кожу с ягодиц, поясницы, боковой поверхности груди. Глубина трансплантата составляет 0,2 см – 0,7см.
- Процедура аллодермопластики производится при большом дефекте поражения. При ожоговом поражении III и IV степеней. Применяют кожу – донора либо искусственный трансплантат.
- Дермопластика с применением клеточных структур используется в крупных медицинских центрах. При этом клетки постепенно выращиваются в условиях лаборатории.
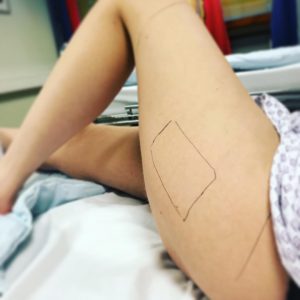
Участок с которого будет производится забор донорской ткани
С целью пересадки кожного покрова наиболее распространенной процедурой считается аутодермопластика. Это связано с минимальной вероятностью отторжения лоскута. При этом процесс приживления донорской кожи протекает быстрее.
Показания к проведению операции:
- ожоговая рана III и IV степеней, площадь повреждения составляет больше 2,5 см;
- ожоговое повреждение II – III степеней при большом объеме поражения кожи;
- формирование рубцового тканевого дефекта;
- значительные дефекты кожного покрова;
- язвенные зоны с нарушением трофики на пораженном участке.
Ожоговые раны II и IIIА степень в большинстве случаев лечат медикаментозно, без привлечения хирургического компонента терапии. При глубоком поражении кожи, значительном объеме поражения, процедуру запрещено выполнять до сформирования новой грануляционной тканевой структуры. Пересадку производят спустя месяц после повреждения. При небольшом процессе с наличием ровных краев и без формирования некротических зон, манипуляцию проводят через 7-10 дней после повреждения.
Операция по пересадке кожи после ожога. Подготовительный этап
Перед проведением процедуры проходят полное медицинское обследование. Пересадка небольшого участка кожного лоскута имеет высокие риски отторжения и развития инфекционного процесса.
Выполняют лабораторные исследования:
- общий анализ крови и мочи;
- биохимический анализ крови;
- коагулограмму.
При процедурах массивного объема поражения кожи, проводят более глубокое и обширное исследование организма. Важным показателем является количество белка. Показатель должен составлять не больше 60 г/л.
Подготовка раневой поверхности к проведению процедуры:
- механическая чистка;
- лекарственная терапия, которая заключается в полном удалении содержимого гнойного и некротического характера;
- профилактические меры, направленные на терапию сформировавшегося инфекционного процесса;
- применение витаминных комплексов, иммуномодуляторов;
- антибактериальное лечение;
- назначение антисептических средств и антибиотиков местного действия;
- ванные с применением антисептиков;
- ультрафиолетовое воздействие;
- при необходимости – переливание системы кровяного русла.
Пересадка кожи на ноге. Техника операции
Пересадка кожного лоскута производится в несколько этапов:
- Особым устройством выполняется запор необходимого материала. Данный этап не учитывается, если донорской кожей является синтетический лоскут.
- Ожоговая раневая поверхность подготавливается к манипуляции:
– очищение кожи;
– удаление сформировавшегося некроза;
– иссечение краев раневой поверхности;
– выравнивается дно раны;
– производится обработка антисептическим средством. - Кожный лоскут соприкасается с краями раны и укрепляется шовным материалом. Производится обработка пенициллиновым антибиотиком и фибриновым соединением.
- Донорский кожный лоскут подвергается обработке гормональных средств с целью снижения вероятности отторжения кожи.
- После пересадки на кожу фиксируются влажные турунды и шарики, сверху накладывается медицинская повязка.
Заживление после пересадки кожи
Восстановительный этап проходит в несколько периодов:
- период адаптации кожных покровов – первые 48 часов после процедуры;
- регенераторный процесс – протекает 3-х месячный период;
- стабилизация состояния.
Важно соблюдать все рекомендации специалиста по питанию, употреблению лекарственных средств и особенностей ухода за кожей.
Сколько заживает после операции раневая поверхность
В среднем донорская кожа приживается за период недели – 10 дней. В некоторых случаях потребуется несколько месяцев. В течение первой недели давящая повязка не утилизируется, специалист производит осмотр только верхней зоны операции. Если зона перевязки сухая, температурный режим в норме, отека ткани не наблюдается, меняют верхнюю часть марли. Если повязка мокрая, производят перевязку всего участка кожи. Если инфицирование кожи не происходит, окончательный процесс приживления протекает от 12 дней до 2 недель. Кожный лоскут выглядит бледно и неравномерно. Через время донорский участок кожи становится равномерной цветовой окраски с окружающими тканями. Если возникает образование гнойного экссудата либо кровяных сгустков, имеется высокий риск отторжения донорского лоскута. Это говорит о необходимости проведения повторной хирургической манипуляции.
В первые 48 часов после операции рекомендовано соблюдать меры:
- употреблять анальгетики;
- обрабатывать донорский участок мазевыми субстанциями с целью недопущения шелушения и высыхания;
- использование средств, которые устраняют зуд кожных покровов;
- прием достаточного количества жидкости;
- отказ от употребления жирной пищи, алкогольных напитков.
Раны после пересадки кожи опасны осложнениями
Наиболее грозными осложнениями являются:
- отторжение донорской ткани;
- уплотнение тканевых структур и образование рубцовых дефектов по краю поверхности раны;
- возникновение вторичного инфекционного процесса;
- формирование септического процесса;
- снижение чувствительности, уменьшение объема тканевых структур в донорской зоне;
- нарушение целостности донорского кожного покрова, возникновение язвенных образований и эрозивных участков, затруднение движения в суставной зоне. Данное осложнение развивается вследствие отсрочки сроков проведения трансплантации после ожога либо неправильном выборе донорского материала;
- развитие инфицированного процесса;
- формирование гематомы либо кровотечения из швов;
- образование жидкостного пузыря под кожей, который затрудняет рост кожного покрова и окончательное восстановление послеоперационного периода.
При образовании отторжения кожного лоскута формируется некроз донорской кожи. Данный процесс формируется вследствие наличия в раневой зоне гнойных элементов, некротических частиц, лекарственных медикаментов. Некротические клетки удаляются, и производится повторная пересадка. Если отторжение сформировалось в неполном объеме, устраняют только некротические участки.
Трансплантация кожи при ожогах. Достоинства и недостатки метода
К основным достоинствам относят:
- формирование защитного слоя от инфекций и поврежденной механического характера;
- защита от повышенной влаги и утраты необходимых питательных веществ через открытую раневую зону;
- эстетический вид.
Недостатки метода:
- риск формирования отторжения донорского участка. Риск отторжения значительно снижается при использовании собственной ткани;
- риск образования других осложнений.
Трансплантация кожи с руки на лицо
Применяют донорские ткани нескольких видов.
- Тонкая толщина лоскута – до 30 микрон. В донорский участок входит верхний слой кожи и базальная зона дермы. Но тонкая зона имеет склонность к сморщиванию, повреждению, наблюдается недостаточная степень эластичности. Применяется только дня вмененного использования.
- Толстый лоскут – от 50 до 120 микрон. В составе содержаться все слоистые структуры кожи. Применяется при глубоких поражениях кожного покрова. Применяется на область лица, где содержится большое количество капиллярной сети и происходит процесс соединения с микроциркуляторным руслом донорского участка.
- Композитная донорская кожа. Содержит кожу с подкожно-жировой клетчаткой и хрящевой тканевой структурой.
Мазь после пересадки кожи
 Хорошо зарекомендовала мазь ” Левосин”. В составе антибактериальные средства – левомицетин и сульфаниламидный антибиотик. Метилурацил обуславливает противовоспалительный эффект, более быстрое заживление раневых поверхностей. Тримекаин уменьшает болевой синдром в зоне повреждения. Добавочный компонент мазевой эмульсии – полиэтиленоксид – позволяет всасывать токсины и экссудативное отделяемое.
Хорошо зарекомендовала мазь ” Левосин”. В составе антибактериальные средства – левомицетин и сульфаниламидный антибиотик. Метилурацил обуславливает противовоспалительный эффект, более быстрое заживление раневых поверхностей. Тримекаин уменьшает болевой синдром в зоне повреждения. Добавочный компонент мазевой эмульсии – полиэтиленоксид – позволяет всасывать токсины и экссудативное отделяемое.
Реабилитация после пересадки кожи
Важным условием является соблюдение рекомендаций специалиста:
- регулярный осмотр и проведение перевязок специалистом;
- не подвергать донорскую зону термическому и механическому воздействию;
- не допускать попаданию жидкости на медицинскую повязку;
- удалять повязку можно по рекомендации специалиста.
Источник
